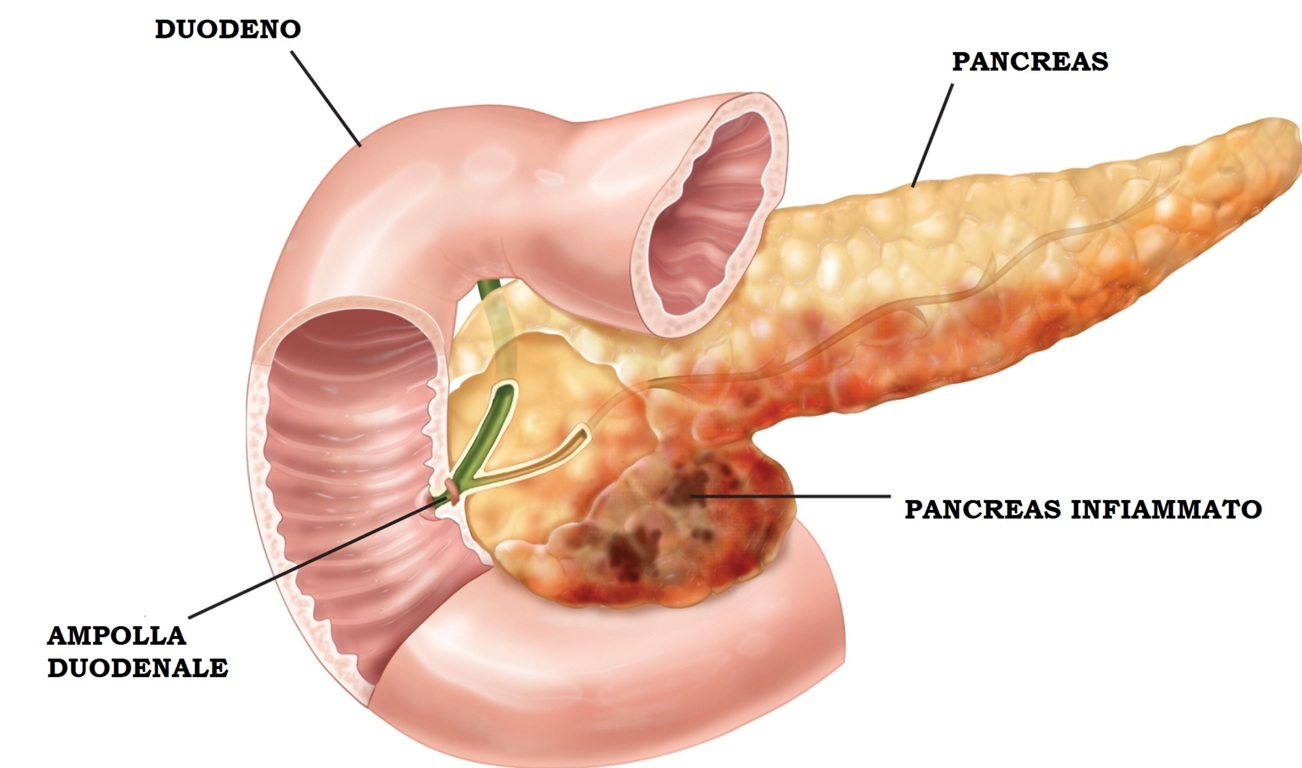
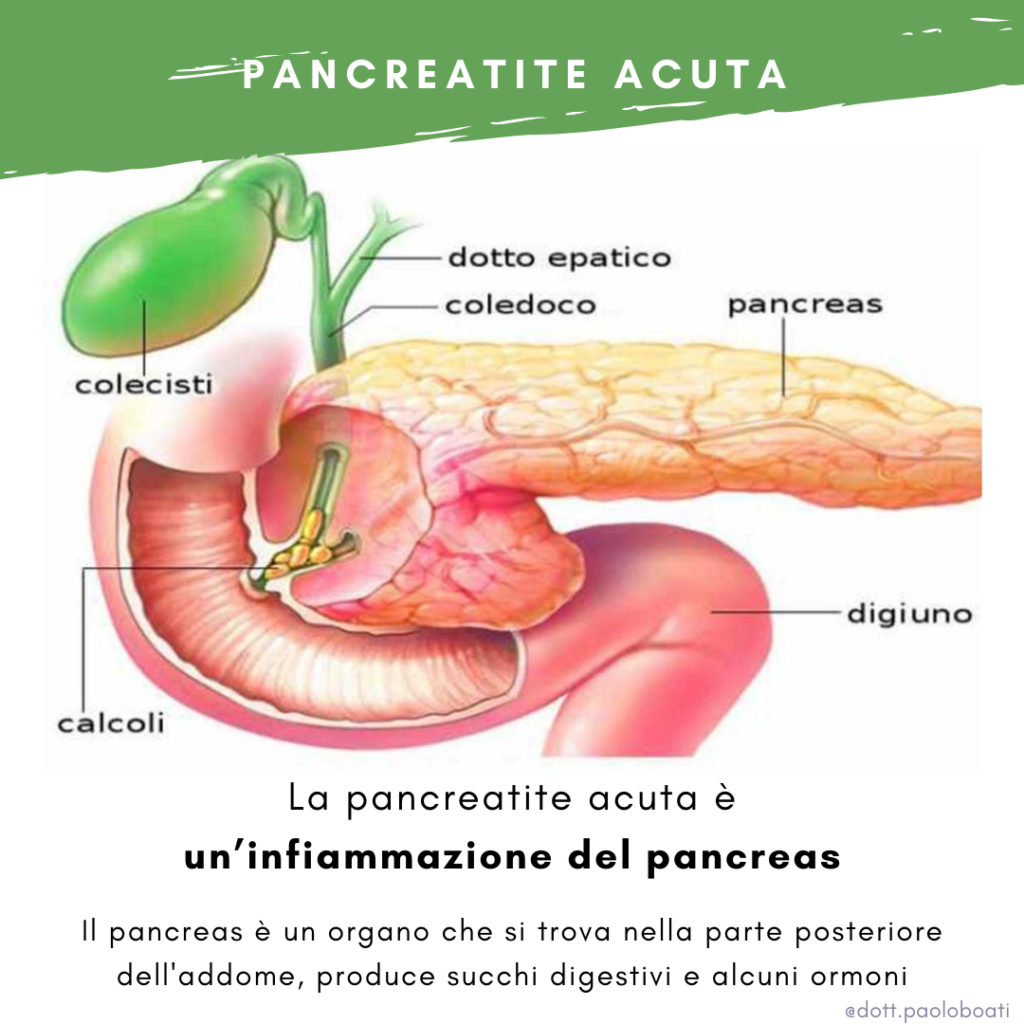
La pancreatite acuta è un’infiammazione del pancreas, questa causa un dolore addominale improvviso e grave.
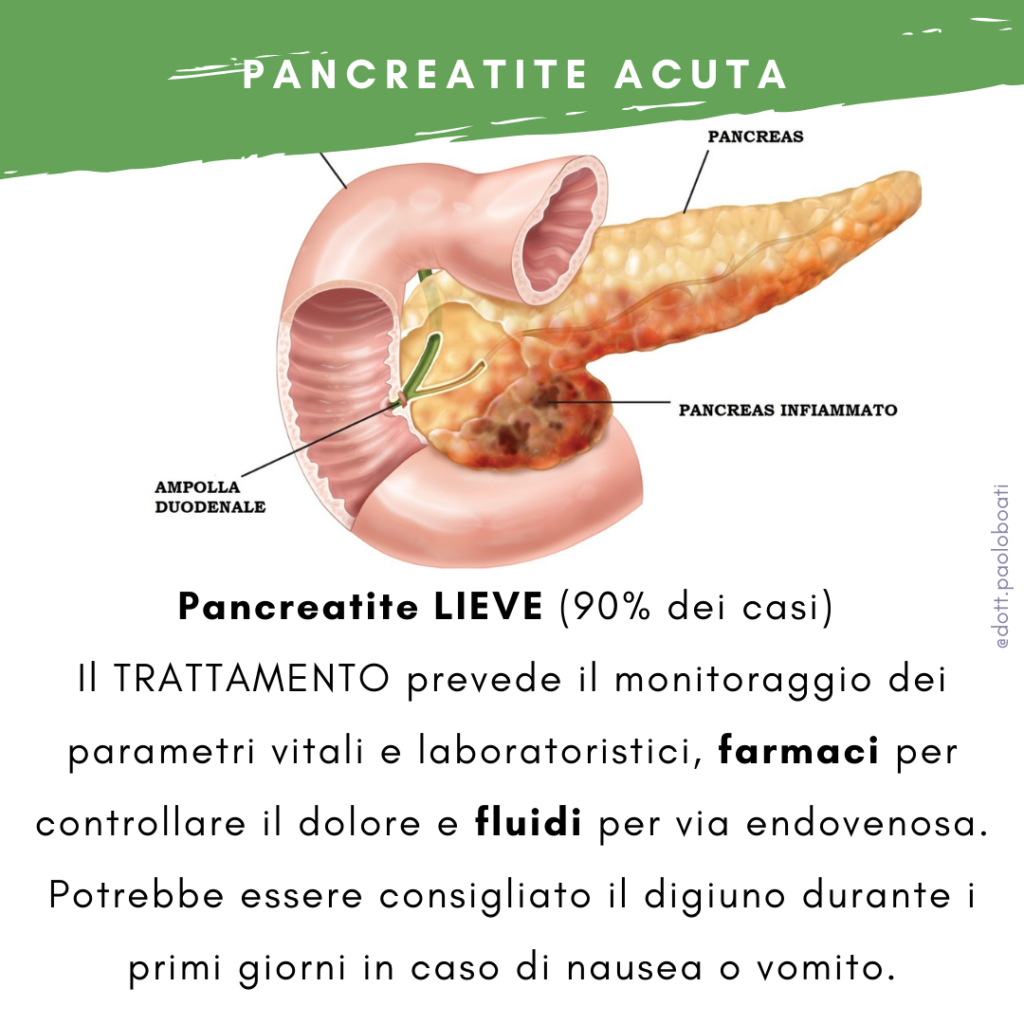
Il pancreas è un organo che si trova nella parte posteriore dell’addome, produce succhi digestivi e alcuni ormoni, compresa l’insulina.
Le cause principali di pancreatite sono i calcoli biliari o il consumo cronico di alcool.
Fortunatamente il più delle volte la pancreatite acuta non porta a complicanze gravi e durature e la maggior parte delle persone affette guarisce senza problemi con cure mediche.
Tuttavia, in alcuni casi si sviluppa una malattia più severa che mette seriamente a repentaglio la vita del paziente e richiede cure mediche intensive e talvolta è necessario ricorrere ad interventi chirurgici.
E’ sempre essenziale determinare la causa sottostante alla pancreatite acuta e, se possibile, trattare questa condizione per prevenire una recidiva.
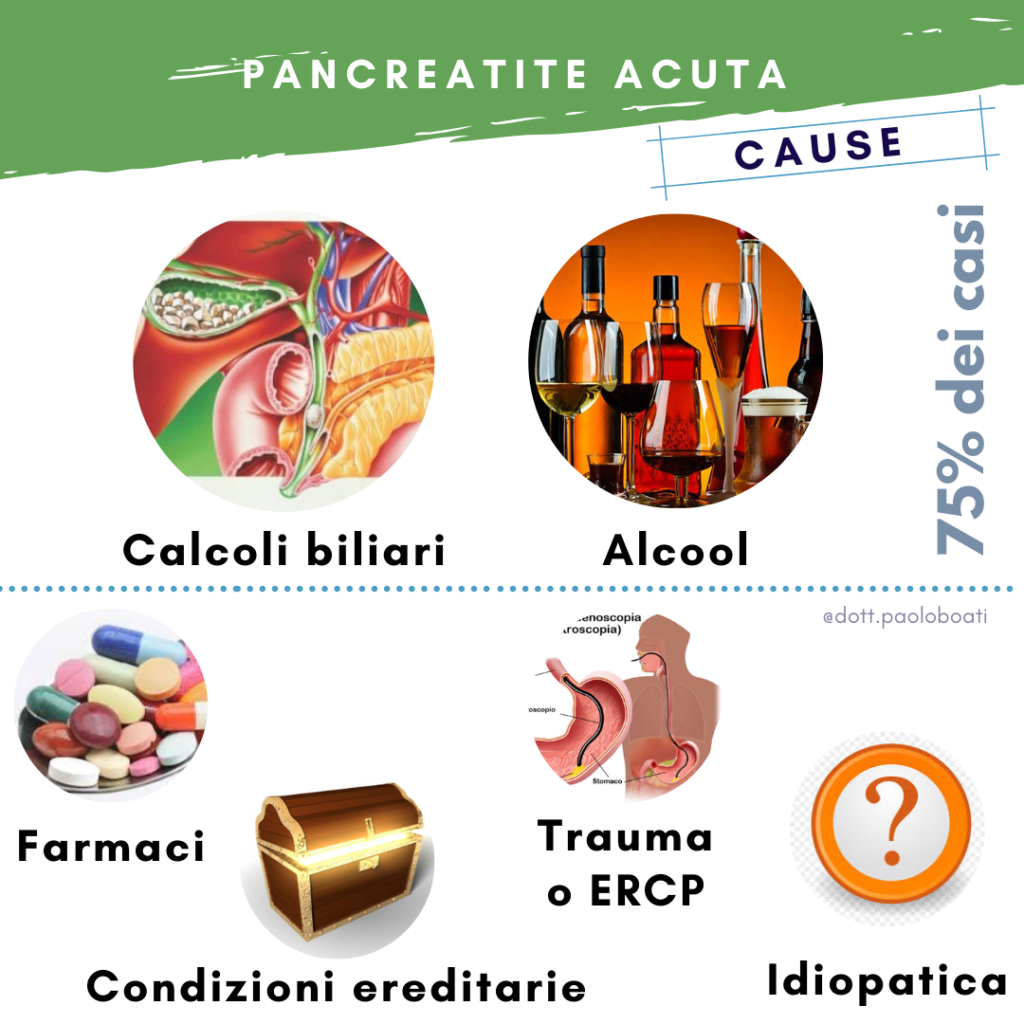
Cause
Esistono diverse possibili cause che possono provocare una pancreatite acuta, ma il 60-75 percento di tutti i casi è dovuto alla presenza di calcoli biliari o all’abuso di alcool.
- Pancreatite da calcoli biliari – La colecisti, il fegato ed il pancreas condividono un condotto comune di drenaggio (la via biliare) verso il duodeno.
I calcoli biliari che si vengono a depositare in questo condotto possono ostacolare il normale flusso di enzimi pancreatici e scatenare una pancreatite acuta.
- Pancreatite alcolica – La pancreatite alcolica è più comune nelle persone che hanno una lunga storia di abuso di alcol.
- Pancreatite indotta da farmaci – Numerosi farmaci usati per trattare condizioni mediche possono scatenare pancreatite acuta (es. ACE-inibitori, asparaginasi, azatioprina,2′, 3′-dideossinosina, furosemide, 6-mercaptopurina, pentamidina, sulfamidici, valproato)
- Post-ERCP – La colangiopancreatografia retrograda endoscopica (ERCP) è una procedura che viene eseguita per studiare le vie biliari, la cistifellea il fegato ed il pancreas.
- Un traumatismo della papilla dovuto all’ERCP può provocare pancreatite. Succede in circa il 3-5% delle persone sottoposte a questa procedura e nella maggior parte dei casi le pancreatite indotta da ERCP sono lievi.
- Condizioni ereditarie – La pancreatite acuta può essere causata da condizioni ereditarie, come nell’ipertrigliceridemia familiare (alti livelli di trigliceridi nel sangue) o nella fibrosi cistica. Queste condizioni di solito si verificano in bambini e giovani adulti.
- Infezioni virali – quali quelle da Coxsackievirus B, cytomegalovirus, parotite.
- Pancreatite idiopatica – nessuna causa sottostante può essere identificata in circa il 5% delle persone con pancreatite acuta. Solo una piccola parte di questo gruppo subirà ulteriori attacchi nel tempo.
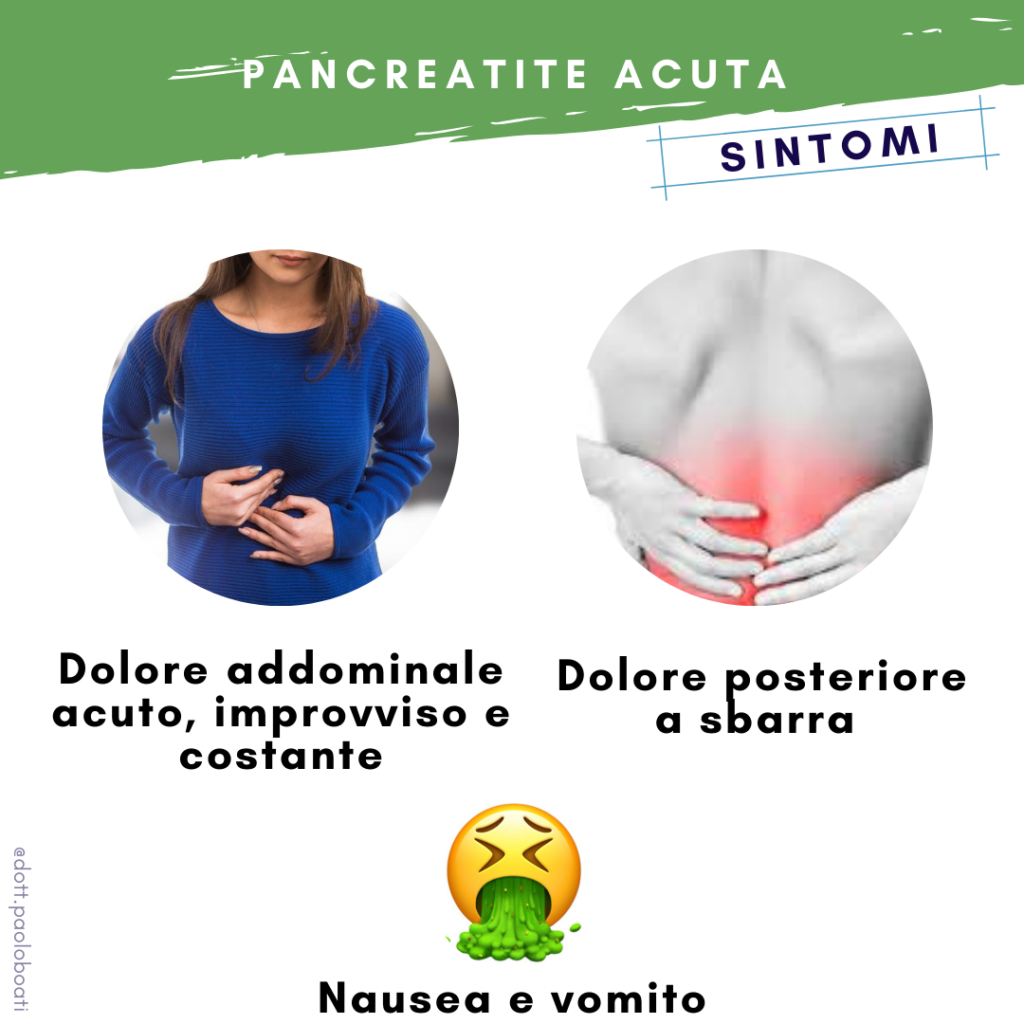
Sintomi
La pancreatite presenta spesso dolore acuto, improvviso e costante nella parte superiore dell’addome.
Il dolore può avvolgere la parte superiore del corpo e coinvolgere il dorso con un caratteristica irradiazione a sbarra. Il dolore in genere dura giorni ed è spesso alleviato sporgendosi in avanti. Nel 5-10% delle persone non c’è alcun dolore.
Nelle persone con pancreatite da calcoli biliari, il dolore della pancreatite può essere anticipato da coliche biliari (legate al passaggio dei calcoli).
La colica biliare provoca un dolore nel quadrante superiore destro dell’addome, estendendosi alla schiena e alla spalla destra. Il dolore spesso segue il pasto, aumenta gradualmente di intensità, è costante e può essere accompagnato da nausea e vomito.
Nelle persone con pancreatite alcolica, i sintomi della pancreatite acuta si verificano spesso da uno a tre giorni dopo un’assunzione importante di alcool o dopo aver smesso di bere. Il dolore è accompagnato da nausea e vomito nella maggior parte delle persone. Nei casi più gravi, il sintomo iniziale può essere shock o coma.
DIAGNOSI
La diagnosi di pancreatite acuta può essere difficile perché i segni e i sintomi della pancreatite sono aspecifici e simili ad altre condizioni mediche. La diagnosi si basa generalmente su un’anamnesi dettagliata, l’esame obiettivo e i risultati dei test diagnostici.

Sono necessarie almeno due delle seguenti condizioni per porre diagnosi di pancreatite:
(1) tipico dolore addominale;
(2) aumento dei valori degli enzimi pancreatici (amilasi e lipasi) nel sangue;
(3) infiammazione della ghiandola visibile alla tomografia computerizzata (TC) o alla risonanza magnetica (MRI).
Una volta effettuata una diagnosi di pancreatite acuta, possono essere necessari ulteriori test per determinare la causa sottostante, per ottimizzare la cure ed evitare che il problema si ripresenti.
I test di imaging forniscono informazioni sulla struttura del pancreas, sui dotti che drenano il pancreas, sulla cistifellea e sui tessuti circostanti il pancreas.
I test di imaging in corso di pancreatite possono includere una radiografia dell’addome, del torace, una TAC o una risonanza magnetica dell’addome. Questi ultimi due esami sono i più sensibili e specifici per stadiare e classificare la pancreatite.
Grazie all’ecografia è possibile verificare la presenza di calcoli biliari in colecisti o nelle vie biliari, che sono la causa più frequente della pancreatite.
La colangiopancreatografia endoscopica retrograda (ERCP) è una procedura diagnostica ma al contempo interventistica in quanto può essere utilizzata per rimuovere i calcoli dal dotto biliare.

Trattamento
Gli obiettivi del trattamento della pancreatite acuta sono curare l’infiammazione del pancreas e correggere la causa sottostante.
Il trattamento di solito richiede il ricovero in ospedale per alcuni giorni.
Pancreatite lieve – La pancreatite lieve di solito si risolve con una semplice terapia di supporto, che comporta monitoraggio dei parametri vitali e laboratoristici, farmaci per controllare il dolore e fluidi per via endovenosa. Potrebbe essere consigliato il digiuno durante i primi giorni in caso di nausea o vomito.

Pancreatite severa – La pancreatite severa richiede un monitoraggio più ampio e cure di supporto avanzate.
Questo perché una grave pancreatite può portare a complicanze potenzialmente letali, tra cui danni al cuore, ai polmoni e ai reni. Questo tipo di pazienti sono usualmente monitorati in un’unità di terapia intensiva.
Durante questo periodo, è possibile che vengano prescritti uno o più dei seguenti trattamenti:
● Somministrazione di liquidi per via endovenosa per aiutare a prevenire la disidratazione.
● Nutrizione enterale attraverso sondino naso gastrico (un tubo posizionato attraverso il naso o la bocca che giunge fino all’intestino tenue) o nutrizione parenterale (per via endovenosa)
● Circa il 30% delle persone con pancreatite acuta severa sviluppa un’infezione nel tessuto pancreatico danneggiato. Gli antibiotici possono prevenire le infezioni e controllare le infezioni già presenti.
● La pancreatite acuta severa è talvolta complicata da danni estesi e / o infezione al tessuto pancreatico. In questi casi, il tessuto danneggiato e / o infetto può essere rimosso con una procedura chirurgica indicata come necrosectomia. La necrosectomia può essere eseguita come procedura minimamente invasiva/laparoscopica.
Eventuali raccolte ascessuali possono essere punte ed evacuate attraverso procedure radiologiche guidate dalla TC.
Trattamento della pancreatite da calcoli biliari
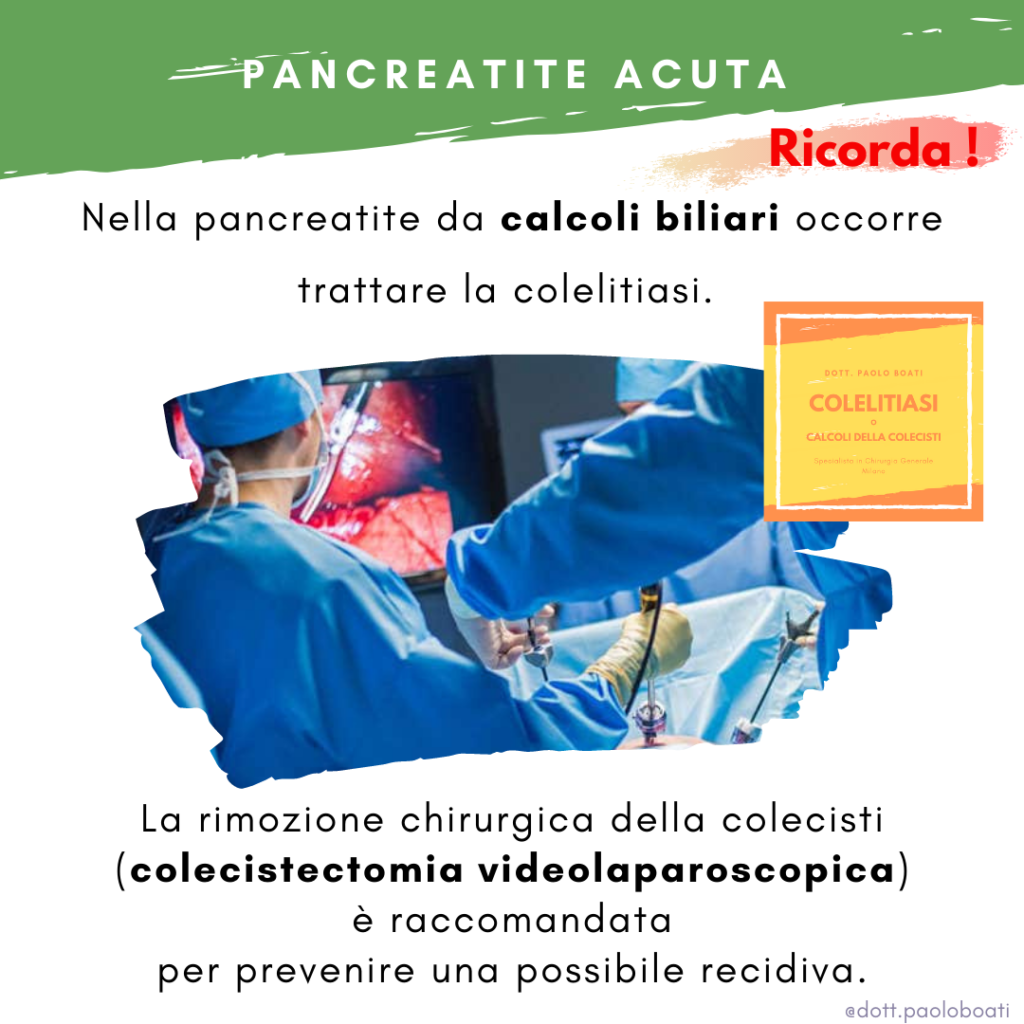
In questi casi il trattamento della pancreatite è di solito associato al trattamento della colelitiasi.
La rimozione chirurgica della colecisti (colecistectomia) è spesso raccomandata durante lo stesso ricovero per pancreatite acuta lieve per prevenire una possibile recidiva.
Nelle persone anziane e con gravi problemi di salute, potrebbe non essere sicuro rimuovere la cistifellea. In questo caso, la colangiopancreatografia retrograda endoscopica può essere eseguita per allargare l’apertura del dotto biliare (papillosfinterotomia), rimuovere i calcoli migrati all’interno della via biliare e prevenire il ripetersi di un nuovo episodio di pancreatite.
Le forme lievi (circa il 90% del totale) si risolvono solitamente in 7-15 giorni, senza lasciare traccia.
Le forme più severe invece, che possono necessitare di differenti interventi chirurgici, registrano una mortalità del 10-20%. In questi casi gli interventi chirurgici sono molto difficili e puntano a drenare gli ascessi intraddominali che si formano nel pancreas e il tessuto pancreatico infetto e necrotico.
Ti è stata diagnosticata una pancreatite?
Un’ecografia addominale ha evidenziato la presenza di calcoli nella colecisti? Devi eseguire un’ERCP ?
Soffri di dolori addominali ricorrenti?
Prenota una visita con il Dott. Paolo Boati
Bibliografia
- Trikudanathan G et al. – Current concepts in severe acute and necrotizing pancreatitis: an evidence-based approach.Gastroenterology. 2019;
- Crockett S.D. et al – American Gastroenterological Association Institute Guideline on Initial Management of Acute pancreatitis. Gastroenterology. 2018
- Robin-Lersundi A et al – Severe Acute Pancreatitis in a Low-Volume Hospital. World J Surg. 2019 Dec